日帰りポリープ切除について
 名古屋栄 胃と大腸・消化器内視鏡・性病検査クリニックでは大腸内視鏡検査の際に、大腸ポリープや早期大腸がんが発見された場合は日帰りでポリープ切除を行っています。検査時にまず観察のみを行なったり、病変の一部を採取して病理検査のみを行い、後日改めてポリープを切除するために大腸内視鏡検査をする必要がありません。またポリープを切除するために入院する必要もありません。
名古屋栄 胃と大腸・消化器内視鏡・性病検査クリニックでは大腸内視鏡検査の際に、大腸ポリープや早期大腸がんが発見された場合は日帰りでポリープ切除を行っています。検査時にまず観察のみを行なったり、病変の一部を採取して病理検査のみを行い、後日改めてポリープを切除するために大腸内視鏡検査をする必要がありません。またポリープを切除するために入院する必要もありません。
大腸ポリープとは
大腸ポリープは大腸の粘膜に発生する隆起性病変です。
大腸ポリープのうちで腺腫と呼ばれるポリープは時間をかけてゆっくり大きくなり大腸がんとなっていく可能性があるため切除適応がある病変です。ポリープ自体ではとくに症状はありませんが、ある程度の大きさになると便潜血検査(大腸がん検査)で異常を指摘されたり、大きくなれば腹痛や便秘、血便などの症状がでることもあります。
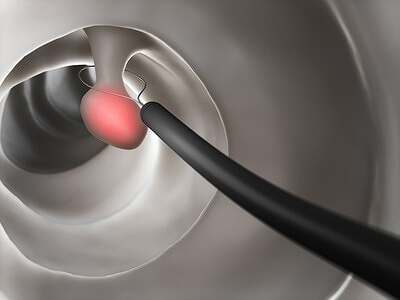
大腸内視鏡検査中にポリープが認められると、大きさ、形状、色調、表面の微細構造などから治療(切除)の必要があるポリープかどうかを判断します。日帰り切除が安全に施行できるポリープと判断された場合はその場で切除を行います。
ただし大きなポリープや多数のポリープがあったり、抗凝固剤、抗血小板剤を内服している場合(内服中止が困難な場合)にはその場でポリープを切除することができません。入院が必要な場合もありますので、近隣の提携病院へご紹介させていただきます。
内視鏡を用いたポリープ切除
ポリペクトミー
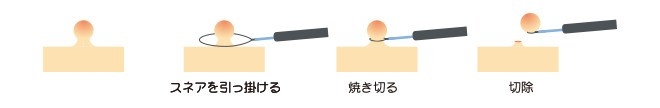
大腸ポリープ切除の方法として最も基本的な切除方法です。
ポリープにスネアと呼ばれる金属製の輪をかけて高周波電流を用いてポリープを切除します。
コールドポリペクミー
これは新しい切除方法で、切除かん子を用いて高周波電流を使用せずに切除するため、従来の方法に 比べて出血や穿孔の偶発性が非常に少ない切除方法です。
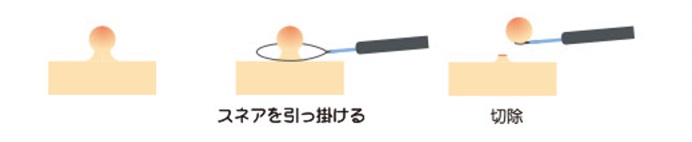
内視鏡的粘膜切除術(EMR)
平坦な形のポリープの場合や悪性所見がみられる病変の切除では、腫瘍を持ち上げるために特殊な器具を用いて腫瘍病変の粘膜下に薬液を注入します。その後スネアをかけて高周波電流を用いてポリープを切除します。
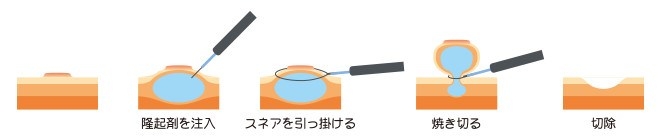
ポリープ切除前の注意点
抗凝固薬、抗血小板薬などのくすりを内服中の場合には、処置の4~7日前から内服を中止していただいています。これらのくすりを内服中の方は検査前の外来受診時に必ずお知らせください。
ポリープ切除術後の注意点
ポリープを切除した後は病院ベッドで休んでいただいた後、問題なければ帰宅していただきます。頻度は少ないですが、出血や穿孔などの合併症があるため、切除術後1週間は以下のことに注意して下さい。
安静・仕事
ポリープ切除術後3日間はできる限り安静が必要です。
デスクワークは翌日より可能ですが、力仕事や重労働は1週間は避けて下さい。
運動
当日の激しい運動は避けて下さい。
散歩などの軽い運動は翌日から可能ですが、腹圧のかかる運動(ゴルフ、テニス、ジョギングなど)は1週間は避けてください。
切除当日や3日間ほどは自転車に乗るのもお控え下さい。
入浴
シャワーや短時間の入浴は問題ありませんが、長時間の入浴は3日間は避けてください。
食事・アルコール
1週間は消化の良い食事としアルコール、刺激物、脂質の多い食事は避けて下さい
旅行
術後合併症の出血の際には緊急内視鏡検査が行われる場合があるため、1週間は遠方への旅行や海外出張などは避けて下さい。飛行機での移動は気圧の変化による出血のリスクが高まるため1週間は避けるようにして下さい。
切除したほうがいいポリープとは
大腸ポリープのうち腺腫と呼ばれる腫瘍性のポリープは放置して大きくなると癌化する可能性があるので良性の腺腫であるうちに切除しておくことが重要です。腺腫は大きくなるにつれて癌化する可能性が高くなるのです。腫瘍性のポリープは大きさが5㎜のもので0.5%、6~9㎜で7%、10㎜を超えると25%、20㎜を超えると36%程度の確率で癌化がみられます。
非腫瘍性のポリープは癌化する可能性がないため切除する必要はありません。
大腸がんになる可能性のある腺腫というポリープがないか定期的に観察して、見つかれば切除することが大腸がんの発生を防げるため、定期的に大腸内視鏡検査をうけることが大切です。大腸ポリープの既往のある方も、ポリープができやすい体質の方もいらっしゃるため、再発がないかどうかを定期的に大腸内視鏡検査でチェックすることが重要です。
年々増加する大腸がん
大腸がんの発症は40~50歳代から増え始め、年齢が上がるとともに発症率は高くなっていきます。最近では20歳代や30歳代で発症するケースもみられるようになり、また女性の患者さんも増えてきています。大腸がんは根治率の高いがんであるにもかかわらず、死亡率が高くなっています。
この理由は発見の遅れにあります。がんはある程度進行しないと症状が現れないことや、大腸がん検診や検診で異常を指摘されたのに精密検査を受けなかったことなどのがために発見が遅れるのです。とくに女性は肛門から内視鏡を入れる内視鏡検査は恥ずかしいとためらいがちです。そのため症状があったり、検診で異常を指摘されても精密検査を受けず発見が遅れるケースもあります。
大腸がんのリスク要因と予防
大腸がんのリスク要因
- 飲酒
- 喫煙
- 運動不足
- 肥満
- 遺伝
- 炎症腸疾患の既往歴
日本で大腸がんの患者様が増えてきた背景に「食の欧米化」があるといわれています。
食生活や運動と大腸がんとの関連についていくつかの調査研究が行われていますが、アルコールの摂取は大腸がんの危険因子で、運動が大腸がんの予防につながるということがわかっています。アルコールは、全く飲まない人より毎日一定以上飲む人で大腸がんのリスクが高まるという報告もあります。
太りすぎや脂肪の過剰摂取も注意が必要です。喫煙は直腸がん、とくに男性で発症のリスクが高まるといわれています。便秘については今のところ因果関係ははっきりしていません。
また家族に大腸がんの人がいるとリスクが高くなりますし、潰瘍性大腸炎やクローン病といった炎症性腸疾患に罹患している人も大腸がんのリスクが高くなるため定期的な大腸内視鏡検査が必要です。
検査費用
| 1割負担 | 2割負担 | 3割負担 | |
|---|---|---|---|
| 2㎝未満、1個切除の場合 ※おおよその料金です。 |
9,000円~ | 19,000円~ | 30,000円~ |
※おおよその治療の料金です。初診料、再診料などは別途必要です